Prevalence of Antimicrobial Resistant Bacterial Infections among Neutropenic Patients in Hiwa Cancer Hospital, Sulaimani, Iraq
DOI:
https://doi.org/10.54133/ajms.v6i2.713الكلمات المفتاحية:
Antibiotic resistance، Collateral damage، Febrile neutropenia، MDR، MRS strains، XDRالملخص
خلفية: قلة العدلات الحموية هي واحدة من أخطر مضاعفات العلاجات الكيميائية للسرطان. يجب البدء في المضادات الحيوية التجريبية المناسبة على الفور لأن التأخير في العلاج قد يسبب عواقب تهدد الحياة.
الهدف: تركز هذه الدراسة على البكتيريا الشائعة التي تصادف في مستشفى هيوا لمراجعة الوضع الحالي للمضادات الحيوية في المستشفى والتوصيات لإدارة مقاومة مضادات الميكروبات.
الطريقة: جمعنا بأثر رجعي حالات قلة العدلات الحموية المؤكدة من المزرعة من قاعدة بيانات النظام لمستشفى سرطان الرعاية الثالثية في السليمانية ، العراق. من يناير 2021 إلى ديسمبر 2022.
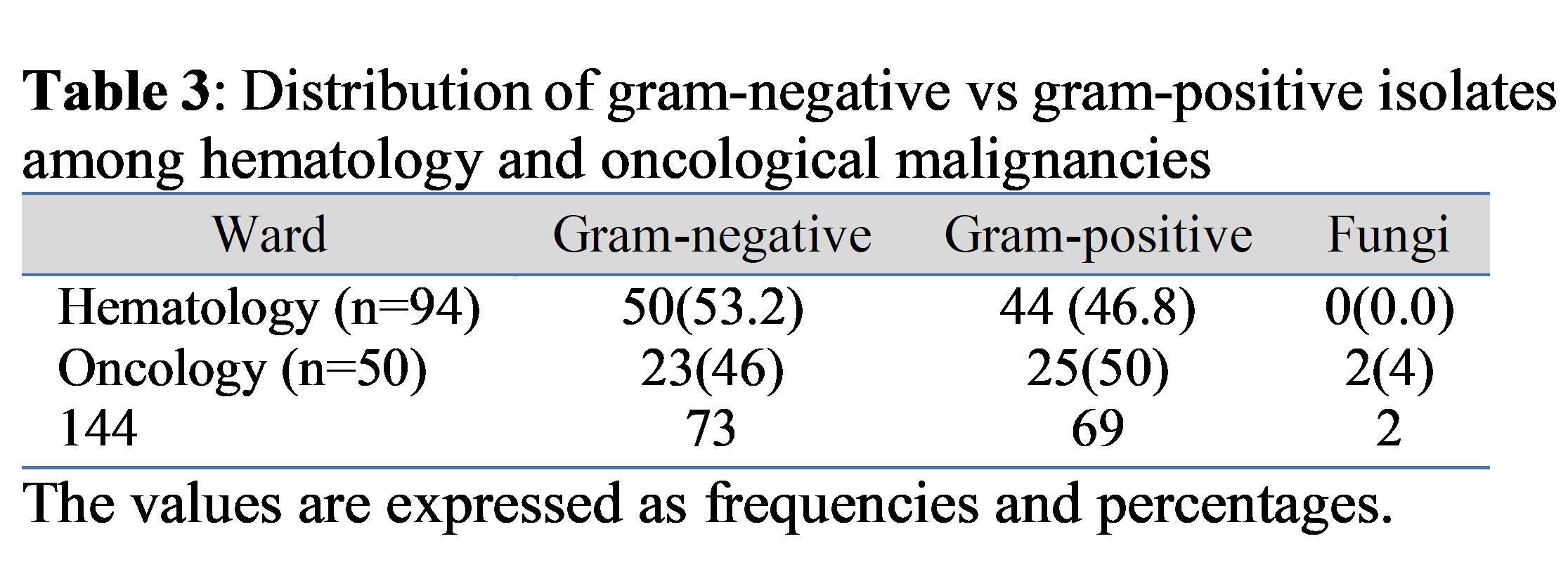
النتائج: تم جمع ما مجموعه 144 حالة خلال فترة الدراسة 94 منها من أجنحة أمراض الدم و 50 من أجنحة الأورام. الفئة العمرية للمشارك كانت (2-79) سنة بمتوسط عمر (34.8±22.1). 73 منهم من الذكور مع نسبة الذكور إلى الإناث 1: 0.9. شكلت البكتيريا سالبة الجرام 50.7٪ من إجمالي الحالات ، و 47.9٪ كانت إيجابية الجرام ، بينما كان لدى 1.4٪ فقط نمو فطري. كانت مسببات الأمراض المعزولة الأكثر شيوعا هي أنواع المكورات العنقودية (38.9٪) ، الإشريكية القولونية (29.2٪) ، الالتهاب الرئوي الكلبسيلة (9٪) ، العقدية العقدية spp. (8.3 ٪) ، و (8.3 ٪)سیودۆموناس. أظهرت المكورات العنقودية spp انتشارا كبيرا للمقاومة ضد الأمبيسلين ، أموكسيسيلين / حمض كلافولانیک، سيفترياكسون ، سيفيبيم ، ليفوفلوكساسين ، ميروبينيم ، وبيبيراسيلين / تازوباكتام بينما كان لدى الإشريكية القولونية انتشار كبير للمقاومة ضد الأمكاسين ، سيفترياكسون ، سيفتازيديم ، سيفيبيم ، سيبروفلوكساسين ، وميروبينيم و كان لدى کلیبسیلا. انتشار كبير للمقاومة ضد سيفيبيم وسيبروفلوكساسين. كانت سلالات MRS بين المكورات العنقودية spp (48 ، وكان MDR بين سالب الجرام (74٪) ، وكان XDR 12.3٪.
الخلاصة: وجدنا انتشارا كبيرا للمقاومة المضادة للبكتيريا بين مرضى السرطان التي تساهم في الأضرار الجانبية التي يسببها الكينولونات.
التنزيلات
المراجع
Gudiol C, Carratalà J. Antibiotic resistance in cancer patients. Expert Rev Anti Infect Ther. 2014;12(8):1003-1016. doi: 10.1586/14787210.2014.920253. DOI: https://doi.org/10.1586/14787210.2014.920253
Danielsen AS, Franconeri L, Page S, Myhre AE, Tornes RA, Kacelnik O, et al. Clinical outcomes of antimicrobial resistance in cancer patients: a systematic review of multivariable models. BMC Infect Dis. 2023;23(1):247. doi: 10.1186/s12879-023-08182-3. DOI: https://doi.org/10.1186/s12879-023-08182-3
Cameron D. Management of chemotherapy-associated febrile neutropenia. Br J Cancer. 2009;101 Suppl 1(Suppl 1):S18-22. doi: 10.1038/sj.bjc.6605272. DOI: https://doi.org/10.1038/sj.bjc.6605272
Raheja R, Reddy N, Patel T, Kilambi S, Mathew AA, Majeed A. Classification of chemotherapy-induced febrile neutropenic episodes into one of the three febrile neutropenic syndromes. Cureus. 2023;15(8):e42843. doi: 10.7759/cureus.42843. DOI: https://doi.org/10.7759/cureus.42843
Taplitz RA, Kennedy EB, Bow EJ, Crews J, Gleason C, Hawley DK, et al. Outpatient management of fever and neutropenia in adults treated for malignancy: American Society of Clinical Oncology and Infectious Diseases Society of America Clinical Practice Guideline Update. J Clin Oncol. 2018;36(14):1443-1453. doi: 10.1200/JCO.2017.77.6211. DOI: https://doi.org/10.1200/JCO.2017.77.6211
Joudeh N, Sawafta E, Abu Taha A, Hamed Allah M, Amer R, Odeh RY, et al. Epidemiology and source of infection in cancer patients with febrile neutropenia: an experience from a developing country. BMC Infect Dis. 2023;23(1):106. doi: 10.1186/s12879-023-08058-6. DOI: https://doi.org/10.1186/s12879-023-08058-6
Alves J, Abreu B, Palma P, Alp E, Vieceli T, Rello J. Antimicrobial stewardship on patients with neutropenia: A narrative review commissioned by microorganisms. Microorganisms. 2023;11(5):1127. doi: 10.3390/microorganisms11051127. DOI: https://doi.org/10.3390/microorganisms11051127
Rattu MA. Prevention and treatment of chemotherapy-induced febrile neutropenia in adults. US Pharm. 2023;48(6):25-30.
Mettler J, Simcock M, Sendi P, Widmer AF, Bingisser R, Battegay M, et al. Empirical use of antibiotics and adjustment of empirical antibiotic therapies in a university hospital: a prospective observational study. BMC Infect Dis. 2007;7:21. doi: 10.1186/1471-2334-7-21. DOI: https://doi.org/10.1186/1471-2334-7-21
Alali M, David MZ, Danziger-Isakov LA, Elmuti L, Bhagat PH, Bartlett AH. Pediatric febrile neutropenia: Change in etiology of bacteremia, empiric choice of therapy and clinical outcomes. J Pediatr Hematol Oncol. 2020;42(6):e445-e451. doi: 10.1097/MPH.0000000000001814. DOI: https://doi.org/10.1097/MPH.0000000000001814
Freifeld AG, Bow EJ, Sepkowitz KA, Boeckh MJ, Ito JI, Mullen CA, et al. Clinical practice guideline for the use of antimicrobial agents in neutropenic patients with cancer: 2010 update by the infectious diseases society of america. Clin Infect Dis. 2011;52(4):e56-93. doi: 10.1093/cid/cir073. DOI: https://doi.org/10.1093/cid/cir073
Berild D, Mohseni A, Diep LM, Jensenius M, Ringertz SH. Adjustment of antibiotic treatment according to the results of blood cultures leads to decreased antibiotic use and costs. J Antimicrob Chemother. 2006;57(2):326-330. doi: 10.1093/jac/dki463. DOI: https://doi.org/10.1093/jac/dki463
Drew RH. Prevention and treatment of infections in neutropenic cancer patients. In: Zeind CS, Carvalho MG, (Eds.), Applied Therapeutics: The Clinical Use of Drugs, (11th Ed.), Philadelphia: Wolters Kluwer Health; 2018. p. 1553–1570.
Vahedian-Ardakani HA, Moghimi M, Shayestehpour M, Doosti M, Amid N. Bacterial spectrum and antimicrobial resistance pattern in cancer patients with febrile neutropenia. Asian Pac J Cancer Prev. 2019;20(5):1471-1474. doi: 10.31557/APJCP.2019.20.5.1471. DOI: https://doi.org/10.31557/APJCP.2019.20.5.1471
Paul M, Bhatia M, Rekha US, Diksha L, Omar BJ, Gupta P. Microbiological profile of blood stream infections in febrile neutropenic patients at a tertiary care teaching hospital in Rishikesh, Uttarakhand. J Lab Physicians. 2020;12(2):147-153. doi: 10.1055/s-0040-1716661. DOI: https://doi.org/10.1055/s-0040-1716661
Gustinetti G, Mikulska M. Bloodstream infections in neutropenic cancer patients: A practical update. Virulence. 2016;7(3):280-297. doi: 10.1080/21505594.2016.1156821. DOI: https://doi.org/10.1080/21505594.2016.1156821
Klastersky J, de Naurois J, Rolston K, Rapoport B, Maschmeyer G, Aapro M, et al. Management of febrile neutropaenia: ESMO Clinical Practice Guidelines. Ann Oncol. 2016;27(Suppl 5):v111-v118. doi: 10.1093/annonc/mdw325. DOI: https://doi.org/10.1093/annonc/mdw325
Makhani SS, Abro C, Ketineni S, Zhu X, Prakash V, Agarwal I, et al. Inpatient burden and clinical outcomes of febrile neutropenia in cancer patients: a national inpatient sample database analysis. Blood. 2022;140(Suppl 1):5154-5155. doi: 10.1182/blood-2022-165527. DOI: https://doi.org/10.1182/blood-2022-165527
Ali J, Kumari R, Siddiqui AA, Nasir M, Sabir S, Hasan S, et al. Febrile neutropenia in patients receiving chemotherapy; an observational study highlighting its association with hematological parameters on gender basis. Cancer Sci Res. 2018;5(1):1-5. doi: 10.15226/csroa.2018.00140.
Poveda CS, Caamaño CC, Coloma EC, Rodríguez AP, Ramírez NC. Prevalence of germs with multi antibiotic resistance in bacteremia associated with febrile neutropenia in hospitalized cancer patients. A single-center study. Oncología (Ecuador). 2022;32(2):157-168. doi: 10.33821/631. DOI: https://doi.org/10.33821/631
Trecarichi EM, Tumbarello M. Antimicrobial-resistant Gram-negative bacteria in febrile neutropenic patients with cancer: current epidemiology and clinical impact. Curr Opin Infect Dis. 2014;27(2):200-210. doi: 10.1097/QCO.0000000000000038. DOI: https://doi.org/10.1097/QCO.0000000000000038
Parodi RL, Lagrutta M, Tortolo M, Navall E, Rodríguez MS, Sasia GF, et al. A multicenter prospective study of 515 febrile neutropenia episodes in Argentina during a 5-year period. PLoS One. 2019;14(10):e0224299. doi: 10.1371/journal.pone.0224299. DOI: https://doi.org/10.1371/journal.pone.0224299
Mahar U, Anwar N, Fatima N, Hassan J, Shamsi T. Emerging antimicrobial resistance in febrile neutropenia: Is it high time to evaluate quality control measures? Pak J Med Sci. 2020;36(6):1246-1251. doi: 10.12669/pjms.36.6.2138. DOI: https://doi.org/10.12669/pjms.36.6.2138
Safari LC, Mloka D, Minzi O, Dharsee NJ, Reuben R. Prevalence of blood stream infections and associated factors among febrile neutropenic cancer patients on chemotherapy at Ocean Road Cancer Institute, Tanzania. Infect Agent Cancer. 2023;18(1):52. doi: 10.1186/s13027-023-00533-8. DOI: https://doi.org/10.1186/s13027-023-00533-8
Lubwama M, Phipps W, Najjuka CF, Kajumbula H, Ddungu H, Kambugu JB, et al. Bacteremia in febrile cancer patients in Uganda. BMC Res Notes. 2019;12(1):464. doi: 10.1186/s13104-019-4520-9. DOI: https://doi.org/10.1186/s13104-019-4520-9
Morris PG, Hassan T, McNamara M, Hassan A, Wiig R, Grogan L, et al. Emergence of MRSA in positive blood cultures from patients with febrile neutropenia--a cause for concern. Support Care Cancer. 2008;16(9):1085-1088. doi: 10.1007/s00520-007-0398-5. DOI: https://doi.org/10.1007/s00520-007-0398-5
Bhat S, Muthunatarajan S, Mulki SS, Archana Bhat K, Kotian KH. Bacterial infection among cancer patients: Analysis of isolates and antibiotic sensitivity pattern. Int J Microbiol. 2021;2021:8883700. doi: 10.1155/2021/8883700. DOI: https://doi.org/10.1155/2021/8883700
Paterson DL. "Collateral damage" from cephalosporin or quinolone antibiotic therapy. Clin Infect Dis. 2004;38(Suppl 4):S341-345. doi: 10.1086/382690. DOI: https://doi.org/10.1086/382690
Baden LR, Bensinger W, Angarone M, Casper C, Dubberke ER, Freifeld AG, et al. Prevention and treatment of cancer-related infections. J Natl Compr Canc Netw. 2012;10(11):1412-1445. doi: 10.6004/jnccn.2012.0146. DOI: https://doi.org/10.6004/jnccn.2012.0146
Bate J, Gibson F, Johnson E, Selwood K, Skinner R, Chisholm J. Neutropenic sepsis: prevention and management of neutropenic sepsis in cancer patients (NICE Clinical Guideline CG151). Arch Dis Child Educ Pract Ed. 2013;98(2):73-75. doi: 10.1136/archdischild-2013-303634. DOI: https://doi.org/10.1136/archdischild-2013-303634
Duco MR, Przybylski DJ, Cosimi RA, Reeves DJ. Retrospective analysis of vancomycin use in febrile neutropenic patients. Infect Dis Clin Pract. 2020;28(4):204-208. doi: 10.1097/IPC.0000000000000845. DOI: https://doi.org/10.1097/IPC.0000000000000845
التنزيلات
منشور
كيفية الاقتباس
إصدار
القسم
الرخصة
الحقوق الفكرية (c) 2024 Al-Rafidain Journal of Medical Sciences

هذا العمل مرخص بموجب Creative Commons Attribution-NonCommercial-ShareAlike 4.0 International License.
Published by Al-Rafidain University College. This is an open access journal issued under the CC BY-NC-SA 4.0 license (https://creativecommons.org/licenses/by-nc-sa/4.0/).










